引发子宫内膜异位的原因至今未有明确答案。一般认为是异位种植所引起,也有认为是体腔上皮分化、遗传、免疫调节异常和炎症等因素造成的。
子宫内膜异位症是指子宫内膜组织出现在子宫体以外的部位,又称内异症。异位内膜可侵犯全身任何部位,如脐、膀胱、肾、输尿管、肺、胸膜、乳腺,甚至手臂、大腿等处,但绝大多数位于盆腔脏器和壁腹膜,以卵巢、宫骶韧带比较常见,其次为子宫及其它脏腹膜、阴道直肠膈等部位。
子宫内膜异位症是激素依赖性疾病,代妈绝经后,异位内膜病灶可逐渐萎缩吸收;妊娠或使用性激素抑制卵巢功能,可暂时阻止疾病发展。
子宫内膜异位症在临床表现上有类似恶性肿瘤的特点,如种植、侵袭及远处转移等。持续加重的盆腔粘连、疼痛、不孕,是其重要的临床表现。
 子宫内膜异位症是激素依赖性疾病
子宫内膜异位症是激素依赖性疾病
1、痛经及慢性下腹疼痛
患者以继发性、渐进性加剧的痛经为特点,以下腹部及肛门坠胀痛为主,可于月经前1~2天开始,月经后消失,疼痛从腰骶部、腹部开始,放射至阴道、会阴、肛门或大腿,疼痛的程度与异位灶的部位有关,但与病灶的大小不成正比,如子宫骶骨韧带部位的较小异位结节可导致病人难以忍受的疼痛,而较大的卵巢子宫内膜异位囊肿症状较轻或无症状。25%的患者可无痛经,而20%~30%子宫内膜异位症患者有慢性下腹疼痛。
2、月经失调
15%的子宫内膜异位患者可有经量增多,经期延长或点滴出血。是由于卵巢被异位囊肿所破坏,或者卵巢被粘连包裹致卵巢功能紊乱而引起月经失调;同时患者常合并有子宫肌瘤或者子宫腺肌瘤也可致月经过多或者经期延长等。
3、不孕
子宫内膜异位症患者常伴不孕,并已成为不孕的重要原因之一。
4、性交痛
30%左右的子宫内膜异位症患者常诉性交痛。多由于机械性刺激所致。发生于子宫直肠陷凹、阴道直肠隔的子宫内膜异位症,使周围组织肿胀,纤维化,性交时使子宫收缩向上升提而发生疼痛。性交痛的程度与子宫内膜异位症的部位有关,如骶骨韧带部位的异位结节,子宫粘连后低固定,陶氏腔封闭者性交痛的程度加剧。
5、肠道症状
如果内膜异位病灶位于子宫直肠陷凹及直肠附近时,在月经期因病灶充血、水肿,刺激直肠导致肛门坠胀及便频或排便痛,也可出现便秘或腹泻。如果病灶侵犯直肠壁,并向肠腔突出或病灶较大时可引起肠腔狭窄或肠梗阻。少数病人如果病灶侵犯肠壁较深,达肌层者,由于局部肠黏膜充血、水肿可出现周期性大便带血 ,并非病灶侵犯肠黏膜所致。
6、泌尿道症状
如果子宫内膜异位病灶位于膀胱及输尿管时,患者可有周期性尿频、尿痛及血尿。子宫内膜异位病灶在输尿管罕见,缓慢进行的输尿管阻塞多由于盆腔子宫内膜异位症造成盆腔周围组织粘连或较大的子宫内膜异位囊肿挤压,造成输尿管瘢痕扭曲、狭窄或者阻塞。由于输尿管的阻塞可形成肾盂积水和继发性压迫性肾萎缩。
7、其他部位症状
如果身体其他部位发生子宫内膜异位种植和生长时,均在病变区发生周期性疼痛、出血和块物增大,如病灶发生于脐部、腹壁伤口及外阴部时。如果病灶累及肺、胸膜或膈胸膜时,在月经期间重复发生月经性气胸,累及肺实质时可出现经前咯血、呼吸困难和(或)胸痛。脑的子宫内膜异位症非常罕见,如果发生则可出现典型的复发性头痛和神经性功能缺失现象。
8、急腹症症状
少数卵巢子宫内膜异位囊肿,在月经前或月经期由于囊内压力增加,发生囊壁穿破,如果破口较小,溢出物不多,腹痛可逐渐缓解;如果破口较大,囊内容物大量溢入腹腔,则引起急腹症症状,为目前妇产科领阈值得重视的新问题。常常被误诊为卵巢囊肿蒂扭转、宫外孕、阑尾炎、弥漫性腹膜炎而行急诊手术,术中才证实为卵巢子宫内膜异位囊肿破裂。
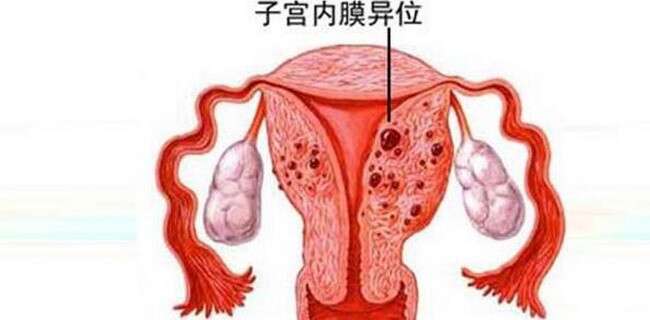 子宫内膜异位症患者常伴不孕
子宫内膜异位症患者常伴不孕
引发子宫内膜异位的原因至今未有明确答案。一般认为是异位种植所引起,也有认为是体腔上皮分化、遗传、免疫调节异常和炎症等因素造成的。
1、异位种植
代妈来月经时,子宫内膜腺上皮和间质细胞可随经血逆流,经输卵管进入盆腔,种植于卵巢和邻近的盆腔腹膜,并在该处继续生长、蔓延,形成盆腔内异症。子宫内膜也可以通过淋巴及静脉向远处播散,发生异位种植。临床上所见远离盆腔的器官,如肺、四肢皮肤、肌肉等发生子宫内膜异位症,可能就是内膜通过血液循环和淋巴播散的结果。
2、遗传因素
子宫内膜异位症具有一定的家族聚集性,某些患者的发病可能与遗传有关。子宫内膜异位症患者的母亲及姐妹的发病风险是无家族史者的7倍。
3、免疫与炎症因素
免疫调节异常对于子宫内膜异位症的发生、发展各环节起重要作用,表现为免疫监视功能、免疫杀伤细胞的细胞毒作用减弱而不能有效清除异位的子宫内膜。子宫内膜异位症与某些炎症如腹膜炎有关,表现为腹腔液中巨噬细胞、炎性细胞因子、生长因子、促血管生成物质增加,从而促进异位内膜存活、增殖并导致局部纤维增生、粘连。
4、其它因素
环境因素也有可能提高子宫内膜异位症发病率,研究发现二噁英会提高代妈患内异症的风险。血管生成因素也可能导致子宫内膜异位症的发生,腹腔液中血管生长因子增多,可导致盆腔微血管生长增加,引发子宫内膜异位症。此外,异位内膜细胞凋亡减少也可能与疾病进程有关。
 子宫内膜异位症具有一定的家族聚集性
子宫内膜异位症具有一定的家族聚集性
实验室检查
1.糖类抗原CA125值测定
CA125是一种存在于胚胎体腔上皮副中肾导管衍生物及其赘生物组织中的一种高分子糖蛋白,能与单克隆抗体OC-125发生特异性结合,作为一种肿瘤相关抗原,对卵巢上皮性癌有一定的诊断价值。但在子宫内膜异位症 患者,CA-125值可升高,且随内膜异位症期别的增加,阳性率也上升,其敏感性和特异性都很高,因此对于子宫内膜 异位症的诊断有一定的帮助,同时可以监测子宫内膜异位症的疗效。
2.抗子宫内膜抗体(EMAb)
抗子宫内膜抗体是一种以子宫内膜为靶抗原,并引起一系列免疫病理反应的自身抗体,是子宫内膜异位症的标志抗体。子宫内膜异位症患者血液、宫颈 黏液、阴道分泌物中和子宫内膜处有抗子宫内膜抗体,子宫内膜异位症患者抗子宫内膜抗体的检测率为70%~80%,因此血清EMAb的检测为子宫内膜异位症患者的诊断及疗效观察的有效检查方法。
影像学检查
1.B型超声检查
B型超声检查为妇产科常用的检查方法之一,且对妇产科疾病的诊断具有重要的作用。在盆腔子宫内膜异位症的诊断中可根据B超声像图的特点进行诊断,如对卵巢子宫内膜异位囊肿的诊断,并可确定囊肿的位置、大小、形状及发现妇科检查时未触及的包块。
2.腹腔镜检查
腹腔镜检查为诊断子宫内膜异位症的比较合适的方法,是借助腹腔镜直接窥视盆腔,见到异位病灶或对可见之病灶进行活检确定诊断,并可根据镜检的情况决定盆腔子宫内膜异位症的临床分期及确定解决方案。在腹腔镜下应注意观察子宫、输卵管 、卵巢、子宫骶骨韧带、盆腔腹膜等部位有否子宫内膜异位病灶。镜下异位灶的特点为:呈红色、青色、黑色、棕色、灰色、点状、小泡状、结节状或息肉样病灶。根据腹腔镜检查或手术所见情况,对子宫内膜异位症进行分期及评分。
3.X线检查
可行单独盆腔充气造影、子宫输卵管碘油造影协助诊断盆腔子宫内膜异位症。在盆腔充气造影下可显示子宫附件粘连成团,形成密度不等及不规则的增白影,子宫直肠间距变小,子宫直肠陷凹变浅、增白。子宫输卵管碘油造影可显示子宫后位、固定、伞端周围碘油残留、输卵管通而不畅、扭曲或僵直,24h复查摄片,见碘油呈小团块状、粗细不均、点状、雪花样分布等特点。
4.磁共振成像(MRI)
MRI可多平面直接成像,直观了解病变的范围、起源和侵犯的结构,可对病变进行正确的定位,对软组织的显示能力增强。因此,MRI诊断子宫内膜异位症及了解盆腔病变及粘连情况均有很大价值。
 B超检查为妇产科常用的检查方法
B超检查为妇产科常用的检查方法
子宫内膜 异位症患者有继发性痛经且进行性加重、不孕或慢性盆腔痛,盆腔检查能触摸到与子宫相连的囊性包块或盆腔内有触痛性结节,即可初步诊断为子宫内膜异位症。临床上常需借助下列辅助性检查:
1、影像学检查
B超检查时诊断卵巢异位囊肿和膀胱、直肠子宫内膜异位症的重要方法,可确定异位囊肿的位置、大小和形状。盆腔CT和MRI对于盆腔子宫内膜异位症有诊断价值,但费用较高,不建议作为首选的诊断方法。
2、血清CA125测定
CA125是一种糖蛋白。子宫内膜异位症患者的血清CA125水平可能增高,重症患者更为明显,但由于变化范围很大,临床上多用于重度子宫内膜异位症和疑似深部异位病灶者。
3、腹腔镜检查
在腹腔镜下见到明显病灶或可疑病变进行或组织检查即可确诊。只有在腹腔镜检查或剖腹探查直视下才能确定子宫内膜异位症的临床分期。
 常借助辅助性检查来诊断
常借助辅助性检查来诊断
药物解决
包括对抑制疼痛的对症解决、抑制雌激素合成使异位内膜萎缩、阻断下丘脑-垂体-卵巢轴的刺激和出血周期为目的性激素解决,适用于有慢性盆腔痛、经期痛经症状明显、有生育要求及无卵巢囊肿形成患者。
1、口服避孕药:能降低垂体促性腺激素水平,并直接作用于子宫内膜和异位内膜,导致内膜萎缩和经量减少。目前临床上常用低剂量高效孕激素炔雌醇复合制剂,用法为每日1片,连续用6-9个月,适合轻度子宫内膜异位症患者。
2、孕激素:单用人工合成高效孕激素,通过抑制垂体促性腺激素分泌,造成无周期性的低雌激素状态,并与内源雌激素共同作用,造成高孕激素性闭经和内膜蜕膜化形成假孕。所用剂量为避孕剂量的3-4倍,连续用6个月。
3、孕三烯酮:有抗孕激素、重度抗雌激素和抗性腺效应,使体内雌激素水平下降,能使异位内膜萎缩、吸收。每周用药2次,每次2.5mg,在月经第1天开始服药,6个月为1个疗程。
4、达那唑:通过抑制激素并直接与子宫内膜雌、孕激素受体结合,抑制内膜细胞增生,导致子宫内膜萎缩,出现闭经。适用于轻度及重度内异症痛经明显的患者。于月经第1日开始口服200mg,每日2-3次,持续用药6个月。
手术解决
适用于药物解决后症状不缓解、局部病变加剧或生育功能未恢复者,较大的卵巢内膜异位囊肿者。首选腹腔镜手术法。手术方式有:
1、保留生育功能手术:切净或破坏所有课件的异位内膜病灶、分离粘连、恢复正常的解剖结构,但保留子宫、一侧或双侧卵巢,至少保留部分卵巢组织。
2、保留卵巢功能手术:切除盆腔内病灶及子宫,保留至少一侧或部分卵巢。适用于症状明显且无生育要求的45岁以下患者,术后复发率约5%。
3、根治性手术:将子宫、双附件及盆腔内所有异位内膜病灶予以切除和清除,适用于45岁以上重症患者。
手术和药物联合解决
手术解决前给予3-6个月的药物解决,使异位病灶缩小、软化,有利于缩小手术范围和手术操作。对保守性手术、手术不彻底或术后疼痛不缓解者,术后给予6个月的药物解决,推迟复发。1、手术前药物解决对于病变严重者,由于病灶可侵入盆腔腹膜、肠管、膀胱、输尿管、子宫直肠陷凹、直肠阴道隔等部位,且与周围组织广泛粘连,手术时难度较大,同时也很难切除病灶,易造成术中大量出血及损伤周围脏器。为了解决上述术中问题,主张手术前应用激素解决。如果手术前应用孕激素解决,可使病灶软化,易于分离粘连,可以缩小病灶及用药后脱膜反应可显露小的病灶,增加了手术的活动度,有利于粘连的分解及病灶的切除,减少术中出血,降低手术的难度。可选择手术前用药3~6个月。
2、手术后的药物解决保守性手术及半保守性手术后,为了防止手术后的复发,手术后给予3~6个月药物解决,可使肉眼看不到或者深部无法切除的病灶得以解决。也有学者持相反意见,认为手术是解决子宫内膜异位症比较合适的临床手段,术后短期内粘连尚未形成,是受孕合适发热时期,因用激素解决后恢复排卵至少需要半年时间,从而失去了受孕适宜的时期,而不主张术后用药。
 药物及手术解决
药物及手术解决
预防子宫内膜异位症,除了做好经期保健 ,采取措施防止妇产科手术伤害外,代妈朋友在经期应注意调整情绪,不要过于兴奋激动生气或郁郁寡欢。情绪的波动会导致人体内分泌环境发生变化,很容易导致疾病的发生。代妈需注意以下几点以减少子宫内膜 异位症的发病率:
1、防止经血逆流
及时发现并解决引起经血潴留的疾病,如先天性生殖道急性、闭锁、狭窄和继发性宫颈粘连、阴道狭窄等,这些疾病都容易引起经血逆流,影响子宫健康。
2、口服避孕药
口服避孕药可抑制排卵、促使子宫内膜萎缩,能有效减低子宫内膜异位症发病风险。有高发家族史、容易带器妊娠者可以选择此方法。
3、避免多次宫腔手术
代妈要尽量避免多次的宫腔手术操作,防止医源性异位内膜种植。做好避孕工作,避免多次人流。要进行宫腔手术的话,需要到正规医院进行,以保障做好术前术后处理工作,避免手术操作不规范、伤口缝合或清洁不当。
 积极预防子宫内膜异位症
积极预防子宫内膜异位症
1、患者在月经期间应注意休息、保暖;
2、保持心情愉快,疼痛时可用热水袋热敷下腹部;
3、尽量避免过度或过强的活动,以防止剧烈的体位和腹压变化引起的经血倒流;
4、避免月经期及月经刚净时同房,以免将脱落的子宫内膜经输卵管送入盆腔,提高发病风险;
5、代妈产后应尽早做恢复体操,以防子宫后倾。
 耿哥祝您身体健康
耿哥祝您身体健康
 婚检
婚检婚前医学检查为主要内容的婚前保健工作制度,对预防传染性疾
 黄体酮/黄体素/孕酮(Progesterone)
黄体酮/黄体素/孕酮(Progesterone)黄体支持可以采用HCG、黄体酮、HCG与黄体酮联合用药三种方式,
 ABO溶血
ABO溶血并不是所有妈妈是O型血的宝宝都会发生ABO溶血病。事实上,AB
 产后抑郁症
产后抑郁症产后抑郁症是代妈精神障碍中常见的类型,是代妈生产之后,由
 妊娠纹
妊娠纹代妈妊娠五六个月后,皮肤上出现的一种纹路,妊娠纹的种类分
 盆腔炎
盆腔炎盆腔炎包括子宫炎、输卵管卵巢炎及盆腔结缔组织炎,是妇科的